¿Realmente alguien consulta a su médico porque siente su piel “dura”? Y no sólo eso… ¿este endurecimiento puede empeorar hasta el punto de limitar los movimientos? Esta es una condición poco frecuente, pero real, y el término médico esclerodermia es poco conocido pero muy importante.
La piel puede ser el dato que nos puede hacer pensar y reconocer esta enfermedad. En este artículo intentaremos responder a la pregunta de qué es la esclerodermia y explicar de una forma sencilla en qué consiste esta enfermedad, qué síntomas nos deben alertar y cuáles son las implicaciones que tiene en la salud y en la calidad de vida de las personas que la sufren.
Introducción a la Esclerodermia: ¿Qué es y cuáles son sus síntomas?
La esclerodermia es una enfermedad donde se produce esclerosis. La esclerosis es un proceso de formación de colágeno nuevo en una de las capas de la piel, la dermis. La esclerosis cutánea se traduce en una piel indurada, engrosada y difícil de pellizcar.
Esta esclerosis es el hallazgo fundamental en los dos tipos de esclerodermia que existen: Una forma de esclerosis localizada, llamada morfea, y una forma sistémica (esclerosis sistémica) o esclerodermia. La diferencia entre ellas es importante, ya que en la forma sistémica puede existir afectación de órganos internos.
La esclerosis sistémica (ES) o esclerodermia es una enfermedad crónica multisistémica y autoinmune (las propias “defensas” del paciente “atacan” por error a su organismo) que afecta a la piel y a otros órganos internos como aparato digestivo, pulmón, corazón y riñón.
¿Y es una enfermedad frecuente? Como hemos dicho es una enfermedad poco frecuente, su incidencia varía entre los diferentes estudios entre 8-56 casos por millón de habitantes y año, y la prevalencia entre 38-341 casos por cada millón. Es más frecuente en mujeres adultas y se asocia a cierta predisposición genética, a alteraciones vasculares y a disregulación inmune.
¿Son iguales todos los tipos de esclerosis sistémica? La esclerodermia sistémica se clasifica según la extensión de la afectación cutánea, la afectación de los órganos internos y la posible superposición a otras enfermedades reumatológicas. Los tipos más importantes son:
- ES limitada: El engrosamiento de la piel se limita a las zonas más distales (lo más frecuente son los dedos de las manos), más allá de codos y rodillas. También puede darse en cara y cuello. No aparece en tronco y zona más proximal de las extremidades. Pueden asociar fenómenos en los vasos sanguíneos (fenómeno de Raynaud) e hipertensión pulmonar. Hay un acrónimo que se llama CREST para definir a algunos de estos pacientes (calcinosis, Raynaud, alteración esofágica, esclerodactilia y telangiectasias) que iremos explicando a continuación.
- ES difusa: El engrosamiento de la piel es mayor, y además de la afectación de las manos, aparece en el resto de extremidades y en el tronco. Tiene peor pronóstico y puede tener afectación renal, cardiaca y pulmonar.
- Además existirían otras dos variantes: ES “sine” esclerodermia (excepcional, sin afectación en la piel) y ES con síndrome de superposición (esclerodermia asociada a otras enfermedades reumatológicas).
Síntomas de la Esclerodermia Sistémica
Son frecuentes el cansancio y el dolor articular y generalizado, pero estos son síntomas poco específicos y difíciles de valorar. Es una enfermedad muy heterogénea. Vamos a intentar analizar qué alteraciones pueden aparecer en los diferentes órganos a los que puede afectar la esclerodermia.
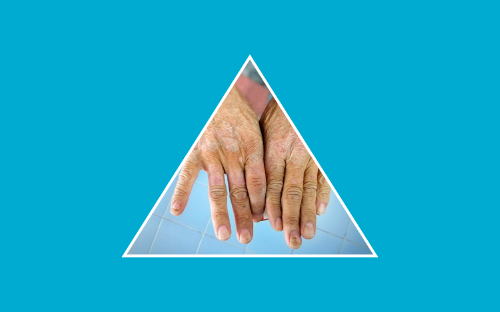
- Afectación cutánea: La afectación cutánea es casi universal en esta enfermedad y se caracteriza por diferentes grados de engrosamiento y endurecimiento. Suele comenzar en los dedos de las manos y la cara. Otras posibles alteraciones son el picor, la aparición de úlceras o de telangiectasias (pequeños vasos sanguíneos visibles en la piel), alteraciones en la coloración (“en sal y pimienta”), la calcinosis (“bultos indurados” que corresponden a depósitos de calcio) o la desaparición de los anejos (al no haber glándulas la piel se vuelve seca y sin sudor).
- Vasculopatía digital (Fenómeno de Raynaud): El fenómeno de Raynaud es casi constante y puede ser el primer síntoma e incluso preceder a los demás en años. Se debe a alteraciones de los capilares y una alteración constante del flujo sanguíneo.
- Manifestaciones musculo-esqueléticas: Pueden aparecer dolor en las articulaciones (artralgias) y contracturas por fibrosis en los tendones.
- Afectación gastrointestinal: Casi en el 90% de los casos. La afectación más frecuente se da en el esófago y puede cursar sin síntomas.
- Afectación pulmonar: Aparece en el 80% de los casos, puede aparecer fibrosis e hipertensión pulmonar.
- Afectación cardiaca: En ocasiones cursa sin síntomas.
- Afectación renal: Aunque en la mayoría de los casos es leve, en algunas ocasiones se produce una “crisis renal” con hipertensión y fallo renal agudo.
- Afectación neuromuscular: Puede darse atrofia muscular, debilidad y neuropatía.
- Afectación genitourinaria: En varones puede asociarse a disfunción eréctil y en mujeres a disfunción sexual.
- Aumento del riesgo de cáncer
- Aumento del riesgo de tromboembolismo
Primeras Señales: Síntomas Iniciales de Alerta
Inicialmente puede ser una condición difícil de explicar o incluso de percibir por parte de la persona que comienza a sufrir esta enfermedad. El cansancio, que es bastante frecuente, es poco específico y puede atribuirse a diferentes causas. El primer síntoma suele ser el fenómeno de Raynaud.
Desde el punto de vista cutáneo suele iniciarse con la inflamación o el edema en los dedos de las manos (“puffy fingers”), que posteriormente y de forma gradual, dan paso al endurecimiento de la piel. Pueden notar de forma leve que la piel se vuelve más dura, menos elástica y tirante.

Habitualmente comienza en las manos y en los antebrazos. Puede progresar, extenderse y hacerse más evidente de forma que no se puede pellizcar la piel ni doblar las articulaciones con normalidad. También pueden notarlo alrededor de la boca, que puede estar disminuida de tamaño
Poco a poco los anejos desaparecen, se produce anhidrosis (ausencia de sudoración), las uñas se tornan quebradizas, los dedos se van afilando y la limitación articular produce contracturas en flexión de los dedos (esclerodactilia). En fases más avanzadas aparecen atrofia y úlceras sobre las prominencias óeas (por compresión), o en pulpejos (por oclusión vascular).
Esclerodermia localizada y Sus Especificidades
La esclerodermia localizada también recibe el nombre de morfea. Es una enfermedad autoinmune inflamatoria que suele ser exclusivamente cutánea o afectar a tejidos circundantes y que no tiene las mismas connotaciones que la esclerodermia sistémica. Se diferencia de la esclerodermia sistémica por la ausencia de esclerodactilia, fenómeno de Raynaud, anomalías en los capilares del lecho ungueal y afectación de los órganos internos. Se puede asociar a otras enfemedades autoinmunes como la tiroiditis, el vitíligo o la alopecia areata.
¿En qué consiste? Las manifestaciones clínicas son diferentes según la profundidad de la afectación. La morfea se clasifica en varios tipos, destacan:
- Morfea limitada o en placas: Es la más frecuente. Variante más superficial. Placas ovaladas e induradas blanquecinas con borde violáceo. Predominan en el tronco. Producen alopecia y pérdida de anejos.
- Morfea generalizada: Cuando las placas afectan a más de 2 territorios anatómicos. Tienden a progresar.
- Morfea lineal: Es más frecuente en la infancia. Suele aparecer como una lesión deprimida, mal delimitada, única, unilateral y lineal en cara, cuero cabelludo o en las extremidades. Pueden ser profundas y pueden afectar al crecimiento y producir deformidades.
Esclerodermia y sus efectos en la boca y la cara
La esclerodermia sistémica puede afectar a la región facial. Se pueden observar diferentes características:
Es típica la microstomía (orificio bucal más pequeño) y la nariz afilada y prominente. La esclerosis de los labios produce en ellos unas arrugas verticales características. La disminución del orificio bucal y la menor capacidad de movimiento de la mandíbula hace más difícil la alimentación y la higiene.
La induración de las mejillas produce una desaparición de las arrugas normales y de la expresión facial.
Son frecuentes las telangiectasias faciales. Se observan en forma de vasos sanguíneos de pequeño tamaño unas máculo-pápulas de 3-4 mm localizadas en cara, labios, lengua, dorso de manos y zona alta del tronco.
También se pueden observar cambios de pigmentación, sobre todo en el cuello, zona alta de tronco y dorso de las manos.
Convivir con la Esclerodermia: ¿Cuál es su tratamiento?
La esclerodermia sistémica es una enfermedad grave. Una vez establecido el diagnóstico, que en la mayoría de las ocasiones es complejo, es vital realizar un abordaje completo y multidiciplinar de esta enfermedad. Aunque el pilar básico en el manejo es reumatológico, la afectación de los diferentes órganos es la que va a condicionar la colaboración entre diferentes especialistas.
Desde el punto de vista dermatológico revisaremos el principal tratamiento de las complicaciones cutáneas:
- En las úlceras digitales y el fenómeno de Raynaud es importante evitar el frío, evitar el tabaco y retirar los fármacos betabloqueantes. Puede ser útil el uso de fármacos vasodilatadores (nifedipino, amlodipino).
- En la fibrosis cutánea leve se recomienda hidratación pero, si es extensa o progresiva, la primera línea la constituye un fármaco inmunomodulador como el metotrexato.
- En la calcinosis o las telangiectasias puede ser útil la cirugía o el láser ablativo.