La varicela es una enfermedad infecto contagiosa producida por el virus varicela zóster, familia de los herpes virus. La primera infección por este virus produce la clínica clásica de la varicela y después el virus se queda latente en los ganglios nerviosos pudiendo ocasionar en el futuro cuadros de herpes zóster.
Se trata de una enfermedad cada vez menos prevalente en los países desarrollados a medida que aumentan los porcentajes de vacunación en la población, aunque todavía pueden surgir casos en aquellas personas no inmunizadas.
Síntomas de la varicela
Como en toda enfermedad infecciosa los síntomas son variables dependiendo del sujeto. El período de incubación puede ser de 14 a 21 días y posteriormente comienzan los síntomas que suelen consistir en fiebre alta, tos y mucosidad, dolor de garganta, entre otros.
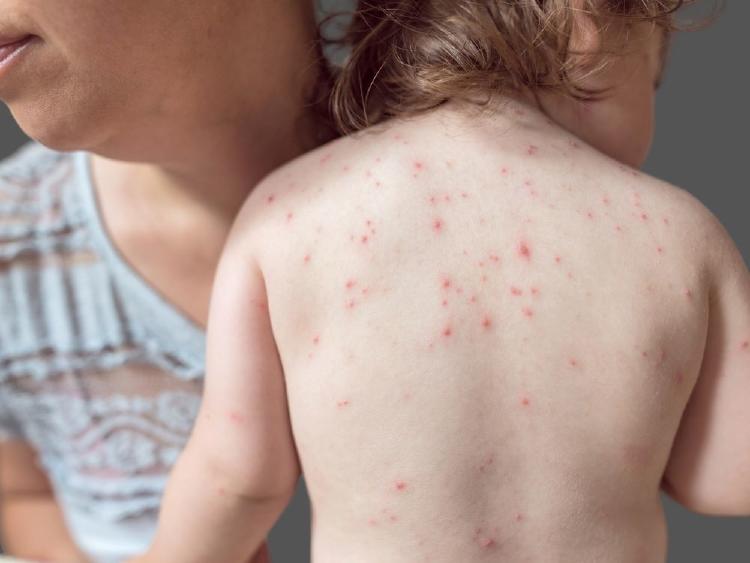
Pero el síntoma más característico de la varicela es su exantema cutáneo (lesiones cutáneas), que además de provocar lesiones extensas y rojas, genera un intenso picor. El período exantemático consiste en 2-3 brotes de lesiones que generan lo que los pediatras denominamos como exantema en “cielo estrellado”, al tener
lesiones en distintas fases de evolución (lesión roja-ampolla-costra), y que comienza en la cara, el cuero cabelludo y el tronco y se extienden a todo el cuerpo.
Los síntomas suelen durar unos 7-10 días y poco a poco, las lesiones irán curando sin dejar secuelas. Por ello es muy importante evitar el rascado de las lesiones que evitará la persistencia de cicatrices a largo plazo.
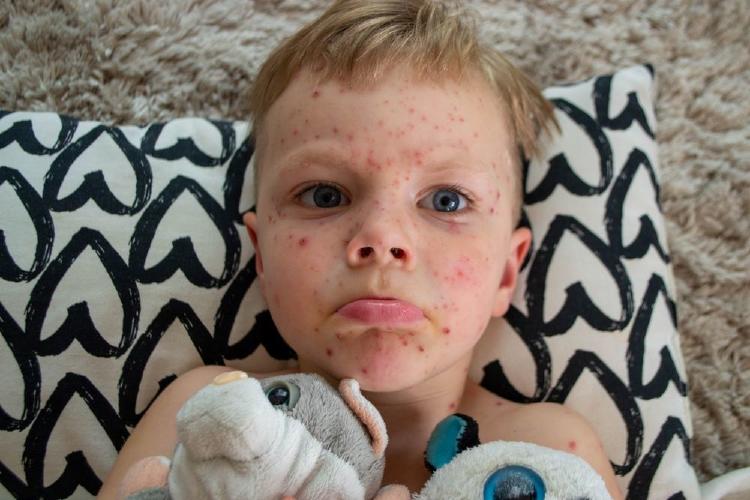
Causas de la varicela
Actualmente la varicela es una enfermedad viral prevenible con vacunas. Por tanto, la mayoría de poblaciones infantiles en nuestro medio y correctamente inmunizadas no presentan riesgo de contraer varicela. La inmunización que comenzó en la década de los noventa ha permitido la reducción desde los miles de casos previos hasta convertirlos en casos muy esporádicos. Además es habitual que los casos de varicela en niños que se presentan en España suelen ser infecciones “decapitadas”, es decir, con muy pocas lesiones y escasos síntomas, dada la buena cobertura de la vacuna. Esos casos suelen estar relacionados con el contacto con progenitores o familiares no inmunizados, que infectan también a los menores u otros familiares vacunados.
¿Cómo se contagia la varicela?
El contagio se produce por contacto estrecho entre individuos a través de fluidos corporales como saliva o secreciones nasofaríngeas. La probabilidad de infección sintomática es más alta en individuos no vacunados/inmunizados o inmunodeprimidos por lo que se deben extremar las precauciones, por ejemplo, con niños menores de 15 meses.
Es importante evitar el contacto con una persona infectada por varicela hasta que todas las lesiones de la piel se encuentren secas y en fase costrosa.
¿Varicela o sarampión? ¿Cómo se distingue?
El sarampión es otra enfermedad infecciosa que causa un exantema cutáneo de color rojizo. Sus síntomas pueden asemejarse en parte a los de la varicela, pero tiene suficientes diferencias como para que nos sea difícil distinguir ambas enfermedades.
El sarampión debuta con una fiebre muy alta, afectación del estado general (niño muy enfermo), ojos rojos, mucha tos y mucosidad. Pasados unos tres días se acompaña de un exantema rojizo que comienza en la zona cervical posterior y posteriormente se extiende de forma descendente por todo el cuerpo, incluyendo palmas y plantas. El sarpullido se va entre 4 y 6 días.
Afortunadamente el sarampión es una enfermedad prevenible con vacunas. Disponemos de una vacuna que se administra a los 12 meses y 3-4 años mediante la vacuna triple vírica: parotiditis, rubéola y sarampión. Por desgracia siguen existiendo brotes de sarampión en poblaciones con bajas coberturas vacunales que pueden provocar complicaciones graves como neumonías, encefalitis o incluso fallecimientos.
Diagnóstico de la varicela
El diagnóstico de la varicela suele ser principalmente clínico ya que el exantema que lo caracteriza y el resto de sus síntomas acompañantes son bastante reconocibles. Si se añade que ha habido un contacto estrecho con un caso diagnosticado es importante consultar con un médico.
Para confirmar la infección se pueden llevar a cabo serologías sanguíneas que nos indiquen de forma más precisa si se trata de una infección por varicela, aunque pocos exantemas virales se asemejan a la varicela y quizás pudiera ser útil en casos dudosos o con mucha afectación clínica.
Factores de riesgo de la varicela
Como la mayoría de enfermedades infecciosas la gravedad de la enfermedad estará relacionada con la madurez del sistema inmune. Los síntomas y las lesiones serán más extensos en niños con inmunodepresión, lactantes y, sobre todo, en recién nacidos.
Las posibilidades de padecer una reactivación del virus en forma de un herpes zóster son más altas en estos niños por lo que es especialmente importante evitar la infección natural durante los primeros años, que pudiera conducir a la aparición más temprana de esta complicación.
Varicela y embarazo
Existe un grupo de infecciones muy temidas por neonatólogos, pediatras y ginecólogos. Estas enfermedades infecciosas son conocidas como infecciones intrauterinas o congénitas y, aunque algunas de ellas dan síntomas leves en el lactante, otras pueden tener consecuencias devastadoras.
En general el momento de mayor riesgo para que la madre contraiga una infección y se la transmita al feto es el primer trimestre de embarazo porque es el momento en el que se produce la formación de los órganos del bebé y es entonces cuando más daño puede producirse en su desarrollo embriológico.
La varicela no se queda lejos en cuanto a gravedad. Si la enfermedad se contrae entre la 8ª y la 20ª semana, el feto tiene riesgo de sufrir cicatrices en la piel, ojos, cerebro y aparato digestivo. Pero el riesgo sigue siendo muy alto el resto del embarazo, sobre todo en el caso de una infección materna perinatal (si la madre ha contraído la varicela desde los 5 días previos hasta 2 días después del parto), lo que puede causar una varicela neonatal con secuelas graves en el neonato.
Si una embarazada tiene contacto con un caso de varicela o comienza con síntomas compatibles, debe acudir al médico para valorar administrar tratamientos antivirales o inmunoglobulinas que desciendan la gravedad de la infección en el lactante.
Varicela y herpes Zóster
Una vez pasada la primera infección por varicela, el virus queda latente en los ganglios nerviosos y puede reactivarse durante toda la vida. La reactivación del virus no causará los mismos síntomas que la primoinfección por varicela sino que la nueva expresión clínica se llamará herpes zóster. Importante mencionar que el herpes zoster es raro en niños, sobre todo desde el inicio de la vacunación antivaricela
Los síntomas iniciales pueden ser fiebre, dolor muscular o dolor de cabeza, seguidos de la aparición de vesículas muy dolorosas, que seguirán el trayecto de un nervio (metámera) o de varios nervios. Si afecta al ojo o al oído puede generar un dolor casi incontrolable con analgésicos potentes y causar secuelas a largo plazo.
Como curiosidad, existe una vacuna contra el virus herpes zoster pero sus indicaciones comienzan en pacientes mayores de 50 años sanos o mayores de 18 años con enfermedades graves.
¿Cómo prevenir la varicela?
Desde hace casi 30 años existe una vacuna antivaricela de administración inyectable. En el calendario de la Comunidad de Madrid se administran dos dosis de esta vacuna: una primera dosis a los 15 meses y una segunda dosis, que puede ser combinada con la vacuna triple vírica (PRS-Var), a los 4 años. Las coberturas vacunales en España son muy elevadas y por el momento parece que la inmunidad de la vacuna se mantiene a largo plazo.
Por otra parte, hay que saber que la infección natural también genera inmunidad de por vida, pero la opción de padecer la enfermedad no es aceptable ya que las complicaciones de la varicela pueden ser muy graves y ya solamente las cicatrices pueden ser de por vida.
Tratamiento/s de la varicela
El tratamiento de la varicela es principalmente sintomático, con analgésicos para la fiebre y el dolor, y algún antihistamínico para prevenir las lesiones de rascado por el intenso picor. En el caso de complicaciones leves como las infecciones bacterianas usaremos antibióticos tópicos para su curación y prevenir su extensión.
Para tratar un virus como la varicela se podrían usar antivirales como el aciclovir, pero se ha visto que su uso en niños inmunocompetentes no produce casi mejoría y no justifica su coste. En cambio en grupos de riesgo como niños con enfermedades pulmonares, inmunodepresiones o que toman algún tratamiento crónico podría ser necesario su uso para evitar complicaciones.
En cuanto a los recién nacidos cuya madre ha presentado varicela en los últimos días periparto es posible utilizar tratamientos como inmunoglobulinas específicas para el virus varicela-zoster como medida preventiva aunque todavía no presente síntomas. Si posteriormente desarrolla la clínica de infección por varicela habría que comenzar a tratar con aciclovir intravenoso.
Complicaciones de contraer la varicela
A pesar de que muchas personas creen que la varicela es una enfermedad banal por su experiencia personal al haber padecido la enfermedad en la infancia veremos que sus complicaciones no son del todo insignificantes.
En primer lugar, las complicaciones leves como el picor y las lesiones de rascado pueden causar cicatrices que perduren toda la vida. A su vez cada una de las vesículas que finalmente se rompen son una puerta de entrada para las bacterias y pueden producir lesiones impetiginizadas muy extensas y graves.
Otras complicaciones más raras pero posibles son infecciones pulmonares, infecciones articulares, varicela hemorrágica, meningoencefalitis, ataxia cerebelosa, síndrome de Reye y pancitopenia severa. Aunque ya se ha mencionado en varias ocasiones en este artículo, recordar que contraer la varicela durante el embarazo supone un riesgo muy elevado de tener secuelas neurológicas y fatales para el lactante.
Como hemos visto es importante evitar la infección natural por varicela ya que disponemos de vacunas seguras y eficaces, que prácticamente suprimen la posibilidad de desarrollar cualquiera de estas complicaciones.
¿Cuándo acudir al médico o pediatra?
Puedes consultar a tu pediatra en caso de aparición de un exantema cutáneo que te parezca compatible con varicela, para control por parte del pediatra de posibles complicaciones. Es posible que se decida extraer una analítica para comprobar si se trata efectivamente de varicela o simplemente se declare el caso por clínica compatible a las autoridades competentes.
- Madrigal Díez V, Madrigal Díez C. Enfermedades exantemáticas. En: Del Pozo J, Redondo A, Gancedo MC, Bolivar V, eds. Tratado de Pediatría Extrahospitalaria. 2ª edición. Madrid: Ergon; 2011. p. 955-72.
- Romero García A, Albañil Ballesteros MR. Grupo de Patología Infecciosa de la Asociación Española de Pediatría de Atención Pimaria (AEPap). Varicela Congénita y Neonatal. Septiembre de 2015. Revisado y actualizado julio de 2021
- Martínez Roig A. Diagnóstico diferencial de los exantemas en pediatría. Pediatr Integral. 2010; XIV(2): 159-72.
- González Hachero J, Barrio Corrales F. Varicela. En: Asociación Española de Pediatría. Comité Asesor de Vacunas, eds. Vacunas en pediatría. Manual de la AEP. Madrid: Exlibris ediciones SL; 2012. p. 509-23.
- JMª Martinón Sáncheza, S. Martínez Sotoa, F. Martinón-Torresa, F. Martinón Sánchez. Sintomatología de la varicela Vol. 59. S1. páginas 14-17 (Octubre 2003)

